▎要点:1. 在围手术期血流动力学规划中,预期手术时间、手术入路/暴露、手术复杂性是非常重要的因素,应尽一切努力减少失血和避免输血;
2. 术前停止抗凝,确切的停药时间是由药物的半衰期决定的(详见文中表格);
3. 术中减少失血量的操作包括降低腹腔内压(IAP)和维持正常体温;
4. 在大切口暴露和高预期失血量的情况下,应强烈考虑使用氨甲环酸(TXA)、双极电凝和局部止血剂的应用;
5. 低血压麻醉(MAP<65mmHg)可减少手术失血。但在处理一些神经减压(如严重脊髓型颈椎病、胸椎管狭窄症)时,为避免潜在缺血性神经损伤,建议将MAP保持在80mmHg以上;
6. 对于失血较多的患者,应考虑术中自体血回输,尤其是在不考虑异体输血的情况下(如罕见血型)。
2020年发表在Global Spine Journal杂志上的文章,综合回顾和总结关于脊柱外科手术现有文献中减少失血量的多种方法的指南、结果、技术和适应证,现论述如下:
随着脊柱手术的数量和复杂性的增加,术中失血量的处理已成为该领域研究的关键课题。许多脊柱手术与大量失血有关,尤其是脊柱畸形的翻修手术,这也是术后输血发生率最高的手术,从8%到30%不等。某些患者特征,即高龄、较高的体重指数(BMI)、较高的手术复杂性和较长的融合时间都与更广泛的失血量有关。
输血——传统上对临床应对失血最常用手段,本身与许多并发症有关,包括血源性感染的传播、免疫交叉反应、血栓栓塞事件和免疫抑制。这些并发症可导致住院时间延长、直接费用增加和住院病人死亡率升高等。为此,脊柱外科医生有责任采取综合措施来减少术中失血和输血需求的干预措施。在此,本文对最近的证据进行综述,重点介绍术前和术中技巧。
减少脊柱手术中的失血
目的:回顾和总结关于脊柱外科手术现有文献中减少失血量的多种方法的指南、结果、技术和适应证。
方法:对同行评审的文献进行了全面的回顾,包括脊柱外科手术中减少失血量的多种模式的指南、结果、技术和适应症。
结果:有大量的文献提供了关于术前适当停用抗凝、阿司匹林、非甾体抗炎药(NSAIDs)和草药补剂的指导原则的共识。此外,还有术前通过促红细胞生成素和补铁来促进自体血的应用。减少失血量的术中操作包括合适手术体位和维持正常体温。在大切口暴露和较高的预期失血的情况下应强烈考虑,氨甲环酸(TXA)、双极电凝、局部止血药、低血压麻醉(平均动脉压(MAP)<65毫米汞柱)等因素控制。强有力的一级证据表明,在脊柱手术中使用TXA可以减少总体失血量和输血需求。
结论:随着脊柱手术的体积和复杂性的增加,术中失血量的处理已成为该领域的一个重要研究课题。有很多方法可以减少脊柱手术患者的失血。目前的文献支持联合技术使用成本有效的多模式方法,以减少围手术期的失血。
1、术前预防
超过90%的美国老年人目前使用一种或多种处方药、非处方药或膳食补充剂。其中许多通过抑制凝血途径或血小板功能直接或间接地影响术中出血的风险。因此,建议在选择性脊柱手术前对药物进行彻底、及时的检查,以减少可避免的失血。
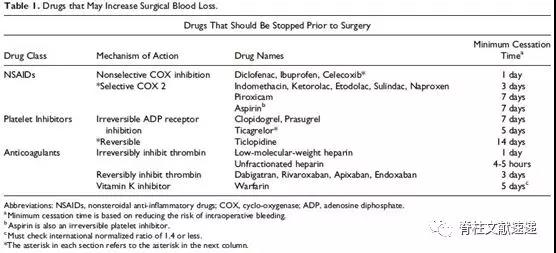
划 重 点

图注:手术前应该停用的药物及其时间(*每一节的星号是指下一栏的星号,如塞来昔布是选择性抑制COX-2;替格瑞洛是可逆的ADP受体)。
(一)非甾体类抗炎药:最常见的药物是非甾体抗炎药(NSAIDs),包括阿司匹林(乙酰水杨酸[ASA])、布洛芬、萘普生和塞来昔布。这些药物抑制环氧合酶(COX)酶,减少血栓素A2(TXA2)的产生,而血栓素A2是血小板激活和聚集的关键上游触发因素。尽管传统建议在围手术期停止,但仍然没有关于最佳的停止时间的实际指南。大多数建议是基于这些药物的半衰期,然而在脊柱外科领域缺乏高质量的证据来建议最佳的停药时间。
(二)抗血小板药物:许多非甾体类抗炎药,尤其是阿司匹林,也可作为抗血小板药物,因为它们能削弱血栓素A2的产生,这里主要关注的是P2Y12拮抗剂(如氯吡格雷、普拉西格雷、替格瑞洛和噻氯匹定)。这些药物的半衰期为6至15小时,绝大多数脊柱外科医生建议停用。然而,先前的证据未能将术中出血风险与术前抗血小板药物评估联系起来。
(三)抗凝血剂:与非甾体类抗炎药不同的是,对于术前停用治疗性抗凝药物的决定存在明确的共识。术前5天停用华法林,目标国际归一化比率(INR)为1.4或更低;肝素桥接治疗可用于预防高危患者的静脉血栓事件(VTEs)。较新的抗凝血药物-直接凝血酶抑制剂(如达比加群、阿格特班)和凝血酶抑制剂(如阿哌沙班、利伐沙班)-由于其半衰期较短,可能会持续到术前3天。另外,许多草药和膳食补充剂与增加手术和术后出血有关,包括圣约翰草、大蒜、人参、锯棕榈和鱼油。我们也建议在计划脊柱手术之前停止这些补充。
(四)术前自体输血(PABD)和促红细胞生成素(EPO):虽然在理论上很有价值,报告称异体输血率下降了50%,但其他研究发现其输血率也增加了,结果没有差异性。对于考虑使用PABD的患者,应在手术前3~4周测定血红蛋白(Hb)水平;发现贫血(Hb<11g/dL)的患者应避免使用PABD,或使用促红细胞生成素和补铁来优化。但术前采用EPO治疗的PABD不足以消除围手术期输血的风险,高达40%的患者仍可能需要输血一个或多个单位的同种异体血液制品。对其使用的总体建议主要是基于儿童畸形文献的回顾性系列,可能不适用于成人患者。
2、术中出血量控制
(一)手术体位:适当的手术体位是减少术中失血量的一种未被充分认识的方法。主要包括两个因素(1)手术部位和右心房的相对位置;(2)腹内压(IAP)。传统的手术床会导致IAP升高,进而导致硬膜外静脉丛堵塞——这是一种常见的出血来源。为了避免这种情况,可以使用Jackson手术床或Wilson支架,两种方式都可以使腹部悬空,降低IAP减少术区出血。
(二)维持正常体温:保持核心体温在生理水平上也被认为可以通过预防低温凝血障碍来减少失血。围手术期体温过低与增加的并发症发生率和死亡率相关。防止体温过低的措施包括控制室内空气温度、温暖的袜子、温暖的静脉输液和灌洗液。
(三)低血压麻醉:控制动脉压(MAP)需要外科医生和麻醉师有效的沟通,在重要器官的灌注需求和外科医生的低灌注需求之间取得平衡,因为低灌注能够最大限度地减少术中失血量。Verma等人的报告显示,将MAP保持在65毫米汞柱或更低水平可使畸形患者的失血量减少33%。然而,更低血压可能会导致脊髓缺血性梗死,特别是在脊髓先前受伤或已经受压的情况下(如脊髓型颈椎病)。术中应使用神经电生理监测,以早期发现脊髓低灌注防止永久性的神经缺陷。并建议在处理神经减压操作时将MAP保持在80mmHg以上,以减少缺血性组织损伤的可能性。这一建议适用于无缺血性并发症风险的患者,如周围血管疾病、缺血性事件史(如中风)、慢性肾功能衰竭或失控的糖尿病患者。总的来说,当存在灌注不良造成神经损伤的风险时,我们警告不要使用低血压麻醉。
(四)外科手术方法:传统的中线入路是后路脊柱手术最常用的入路。在手术暴露过程中,应注意进行骨膜下剥离,剥离关节突时可能会导致较多的出血。与正中入路相比,采用Wiltse入路可减少失血量。然而,支持这一观点的证据仅局限于一项回顾性研究。因此,我们对减少手术失血量的手术入路没有任何建议。
(五)电凝止血:利用单极和双极电凝技术分别剥离软组织和凝固出血血管。与传统的电凝方法相比,生理盐水的使用可以显著降低手术部位的温度,从而减少对解剖组织的损伤。多项研究表明,该装置可以减少失血、手术时间和输血需求。因此,双极电凝钳在较大暴露的脊柱外科手术中使用是值得推荐的,因为在整个手术过程中都要使用细致的外科技术来控制出血。
(六)抗纤溶药物:在减少脊柱手术中的失血方面最大的进步之一是抗纤溶剂的引入,在一些特定的研究中已经证明它可以减少50%的失血。临床应用的两种主要抗纤溶药物为氨甲环酸(TXA)和E-氨基己酸(EACA)。这两种化合物都是赖氨酸类似物,它们与纤溶酶原结合并阻止纤溶酶原的激活,从而抑制纤维蛋白溶解并促进凝块的稳定。尽管这种促凝作用机制可能增加术后VTEs的风险,但这一担忧在文献中未得到证实。FDA定义的使用这些药物的少数禁忌包括活动性出血(如硬膜外血肿,蛛网膜下腔出血),后天色觉缺陷(仅限TXA),血管内凝血活跃,已知对所使用的抗纤溶酸过敏。
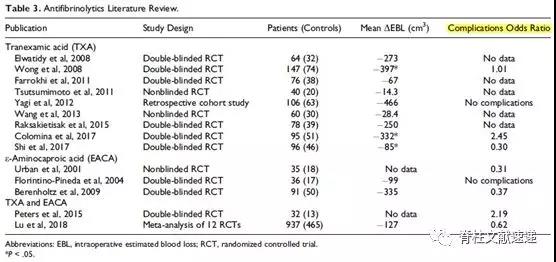
图注:抗纤溶药物文献综述,并发症比例很低(黄色标注)。
①E-氨基己酸(EACA):经多项前瞻性随机对照试验(RCT)证实,EACA是一种安全有效的脊柱手术抗纤溶药物。研究通常采用100mg/kg的加载剂量和10mg/kg/h的维持剂量。EACA已被用于多种适应症的前、后手术入路,包括儿童畸形和成人退行性疾病。
②氨甲环酸(TXA):回顾目前的文献,最常用的方案是负荷剂量为10mg/kg,维持剂量为1~2mg/kg/h。与EACA一样,I类证据支持TXA减少术中失血量的能力,在高预期失血的手术患者中,应强烈考虑使用这些药物。尽管至少在最近的一项研究中证实了TXA具有较好的止血作用,但我们对这两种抗纤溶药并没有强烈的偏好。从成本效益的角度来看,TXA可能更为可取,因为它更容易获得,而且更划算的减少血液损失的方法
(七)局部止血剂:尽管局部止血药的使用是普遍的,但很少有证据证明它能减少失血量或减少异体输血的需要,只有少量证据支持其减少失血量的功效。这些药物通过机械性地阻断出血血管(骨蜡、明胶海绵)、血小板凝固(微纤维胶原)和/或共同凝血途径(流动基质)的激活来减少失血量。值得注意的是,可扩张的纤维素止血剂应谨慎使用,因为它们可能会导致神经压迫。总之,它们都被认为是相对安全的,根据作者的经验,它们都能有效地安全地减少失血。
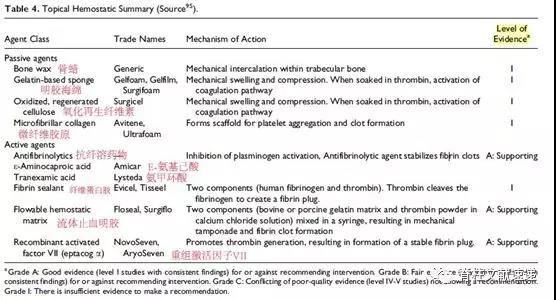
图注:局部止血最常用的药物及其疗效(最后一栏为证据等级)。
(八)术中自体血回输:在脊柱外科手术中,能够使失血量最小化的最后一项干预措施是术中自体血液回输(ICS)。对于失血较多的患者,应考虑术中自体血回输,尤其是在不考虑异体输血的情况下(如罕见血型)。大多数研究发现ICS的并发症发生率很低。
(九)粘弹性测试:旋转血栓弹性测量和血栓弹力图:实时监测患者血液凝固特性的能力,评估整体失血量和异体输血的风险。传统的评估凝血状态的方法主要是定期抽血,测定活化部分凝血活酶时间(APTT),但这些测试往往是缓慢的结果,可能不准确,特别是在手术室。粘弹性方法则是一种很好的替代,越来越受到重视。粘弹性测试方法最大的缺点是需要额外的机器和麻醉人员的培训。我们建议在大中心的外科医生和经过粘弹性测量的麻醉人员,考虑使用ROTEM或TEG来帮助减少输血需求和总护理成本。
(十)术后切口引流管的应用:术后“隐性”失血量也可能是导致术后贫血和需要输血的主要原因。有研究表明,这些失血量可能占总失血量的40%至47%。术后使用闭式引流是减少这些隐性损失的一种方法。通常将引流管放置在后路开放手术中,手术涉及到2个及以上节段,能够降低伤口感染率。
往期骨科福利哟